Катаракта
Что такое катаракта?
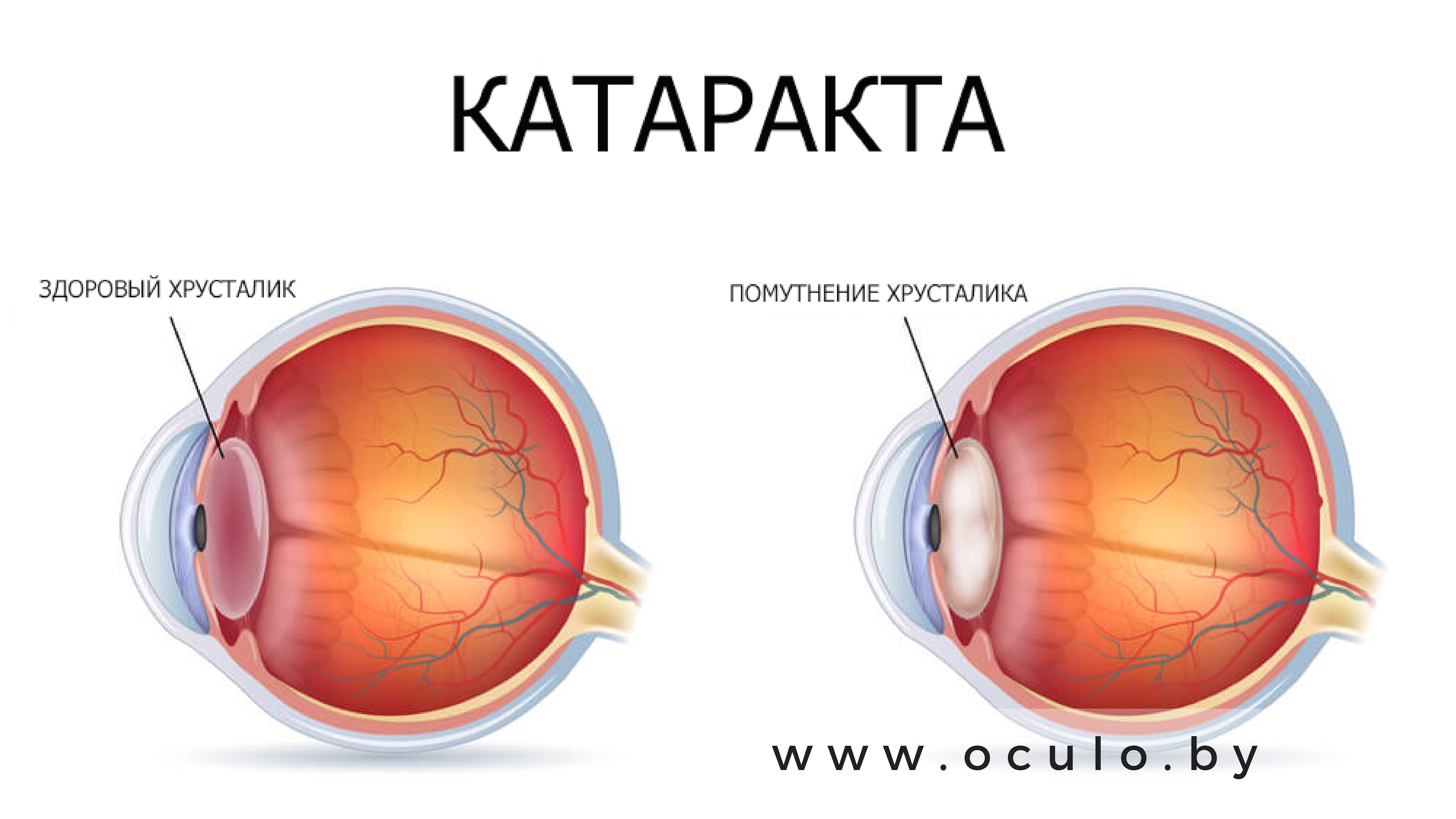
С возрастом у многих людей ухудшается зрение. Почти в половине случаев ухудшение остроты зрения бывает связано с катарактой. Это заболевание состоит в помутнении хрусталика, который быстро теряет свою прозрачность. Помутнение хрусталика вызывается нарушениями обменных процессов внутри глаза. Болезнь может носить первичный, вторичный, приобретенный либо врожденный характер.
Хрусталик человеческого глаза – это естественная линза, которая способна пропускать через себя и преломлять лучи света. Хрусталик молодого человека эластичен и прозрачен. Он моментально изменяет форму, фокусируя зрение на нужном предмете, поэтому глаз хорошо видит предметы, расположенные на любом расстоянии.
При появлении первичной катаракты больные обычно замечают резкое снижение зрение, начинают видеть предметы искаженными и раздвоенными. Заболевание, носящее вторичный характер, сопровождается образованием пленки в проекции зрачка.
Если раньше катаракта редко развивалась у людей моложе сорока лет, то в настоящее время это заболевание все чаще диагностируется у более молодых пациентов. У пожилых людей это заболевание встречается сегодня очень часто.
С возрастом кровоснабжение глаза ухудшается. Хрусталик уже не получает полноценного питания и становится менее прозрачным.
Постепенно зрение слабеет, становится нечетким и размытым. Данное заболевание обязательно нужно лечить, иначе оно будет прогрессировать и может даже вызвать полную слепоту.
Если катаракту не лечить, зрение постепенно снизится, и человек полностью ослепнет.
Кроме этого, катаракта способна спровоцировать развитие следующих осложнений:
- близорукость;
- глаукома;
- разрушение капсулы хрусталика;
- иридоциклит.
Симптомы катаракты
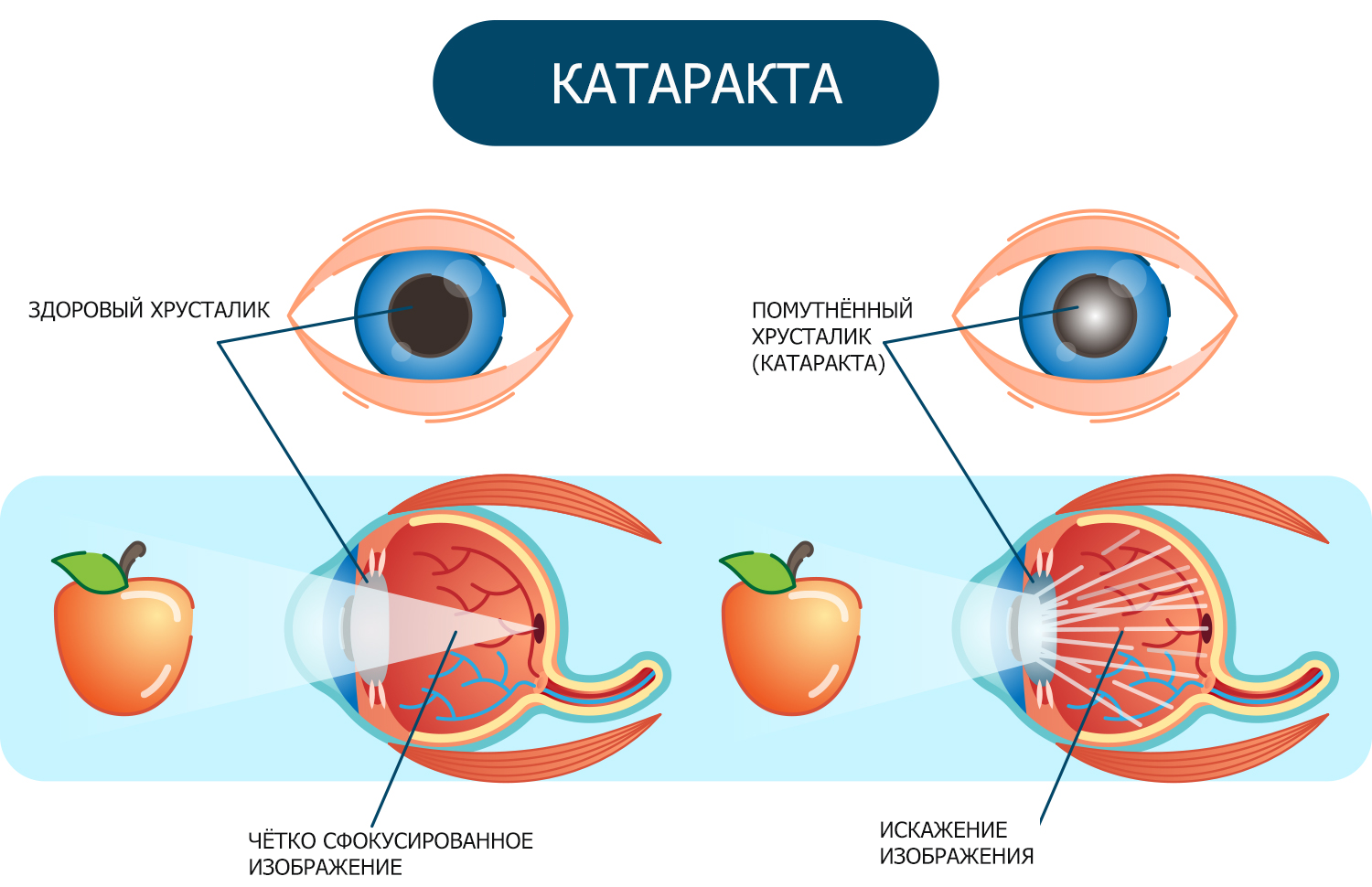
Главные симптомы этого заболевания – ухудшение зрения, появление нечеткой картинки. На начальных стадиях этой болезни перед глазами появляются цветные либо белые мушки, пятна. Постепенно количество мушек увеличивается, а зрение больного ухудшается. У него появляются трудности с работой за компьютером, просмотром телевизора, чтением. Использование очков для чтения данную проблему решить не может.
Характерен также такой симптом, как двоение в глазах. При взгляде на источники света перед глазами появляются цветные круги. По меру того, как заболевание прогрессирует, перед глазами образуется характерная пелена, не позволяющая хорошо видеть окружающие предметы. На стадии появления пелены больной уже обычно нуждается в операционном лечении.
Причины катаракты
Развитие катаракты провоцируют следующие факторы:
- нарушения питания хрусталика, связанные с возрастом;
- нехватка в питании антиоксидантов;
- массивное УФ облучение, затронувшее глаза;
- токсическое воздействие;
- анемия, истощение, несбалансированное питание;
- заболевания эндокринной системы (тетания, диабет);
- воспалительные заболевания глаз – проблемы сетчатки, глаукома;
- выраженная близорукость;
- травмы глаз;
- наследственный фактор.
В некоторых случаях катаракта бывает врожденной. Эта патология может быть вызвана воздействием на плод метаболических, инфекционных либо токсических агентов. У детей врожденная катаракта начинает проявляется очень рано, во время первых месяцев жизни. Ее появление может спровоцировать перенесенная матерью во время беременности вирусная инфекция, паразитарное заболевание, прием определенных медикаментов, излучение, метаболические заболевания, авитаминоз, несовместимость резус-факторов ребенка и матери, воспалительные процессы внутри глаз и некоторые другие причины. Врожденные катаракты обычно не прогрессируют и бывают ограниченными и частичными.
У пожилых людей эта болезнь возникает намного чаще и носит более выраженный характер, нежели у молодых. Самой частой причиной ее появления являются возрастные изменения, происходящие в организме после пятидесяти лет. Также это заболевание часто возникает после различных травм глаза – механических или химических. В группе риска и люди с эндокринными заболеваниями, а также те, которые страдают авитаминозом из-за несбалансированного питания, например, соблюдения монодиет. Если человек уже имеет определенные заболевания глаз (глаукому, сильную близорукость и пр.), у него тоже более высокие шансы развития катаракты, чем у здоровых людей. К числу типичных причин развития этой болезни относятся и такие, как воздействие радиации и ультрафиолетового излучения, а также хроническое токсическое отравление организма. В группу риска входят и люди с вредными привычками, такими как курение и алкоголизм. Не стоит забывать и о генетическом факторе. Если ваши близкие родственники имели данное заболевание, высок шанс развития его и у вас.
Приоретенные катаракты по этиологическому признаку подразделят на несколько групп:
- старческие (возрастные);
- травматические (контузионные и врезультате прониикающих ранений глаза);
- осложненные ( при увеитах, близорукости высокой степени и других заболеваниях глаза);
- лучевые (радиационные);
- токсические (в результате воздействия нафтолановой кислоты и др.)
- вызванные общими заболеваниями организма (эндокринные нарушения, расстройства обмена веществ).
В зависимости от локализации помутнений катаракты подразделют на следующие основные группы:
- передняя полярная;
- задняя полярная;
- веретенообразная;
- слоистая, или зонулярная;
- ядерная;
- кортикальная;
- задняя субкапсулярная;
- тотальная (полная).
По степени зрелости катаракты:
- начальная;
- незрелая;
- зрелая;
- перезрелая.
Диагностика катаракты
Специалист ставит диагноз, основываясь на объективных признаках заболевания и жалобах пациента. Врач проверяет, поддается ли зрение пациента очковой коррекции. Если нет, это свидетельствует о наличии катаракты. После этого специалист-офтальмолог осматривает пациента в щелевой лампе, чтобы определить, имеются ли в различных частях хрусталика характерные помутнения.
Диагностика предусматривает выполнение следующих действий:
- определение рефракции;
- измерение остроты зрения пациента;
- измерение внутриглазного давления;
- осмотр хрусталика в щелевой лампе.
Если у врача есть основания предполагать, что у больного могут иметься различные осложнения (косоглазие, глаукома, обскурационная амблиопия и пр.), он может назначить дополнительные исследования.
Лечение катаракты
Процесс помутнения глазного хрусталика обычно бывает необратим, поэтому патология чаще всего требует хирургического лечения. В начале заболевания, когда больной жалуется только на незначительное ухудшение своего зрения, приостановить развитие данного глазного заболевания могут специальные глазные капли. При запущенной катаракте использование лекарственных средств результата не приносит.
Арсенал современных методов, используемых в хирургии катаракты чрезвычайно широк и разнообразен. Это различные варианты экстракапсулярной экстракции катаракты, включая традиционную экстракапсулярную экстракцию катаракты, ультразвуковую факоэмульсификацию, лазерную экстракцию и механическую факофрагментацию, интракапсулярную экстракцию катаракты. Основное направление в технологии хирургии катаракты в настоящее время — это уменьшение операционного разреза с целью снижения травматичности проведения операции, улучшения функций в ранние сроки после операции, снижение числа осложнений.
Капли, используемые для лечения катаракты, содержат в своем составе аминокислоты, антиоксиданты, АТФ, витамины и прочие составляющие, которые улучшают обменные процессы в тканях хрусталика.
Капли для лечения специалист-офтальмолог подбирает пациенту в индивидуальном порядке. Длительный положительный эффект обеспечивает ежедневное использование препаратов в течение длительного времени. Прерывать начатое лечение нельзя, чтобы не спровоцировать стремительное прогрессирование болезни.
Лечение катаракты лазером
К лечению этого заболевания лазером обычно прибегают при обнаружении плотного ядра у катаракты. Этот способ лечения представляет собой разновидность фотохимической абляции, которая выполняется при помощи луча эксимерного лазера.
Лазерное лечение этой болезни имеет следующие преимущества:
- Это точное, щадящее воздействие на человеческий организм.
- Соседние ткани во время проведения операционного лечения не повреждаются.
- Никаких болевых ощущений пациент во время операции не испытывает.
- Швы после операции не накладывают, никаких осложнений не возникает.
- Больному не требуется проведение общей анестезии.
- Пациенты быстро восстанавливается после операции, на следующий день его обычно отпускают домой.
- Операция не противопоказана даже тем людям, у которых имеются тяжелые хронические заболевания (гипертония, сахарный диабет и другие).
- Прогноз при использовании данного метода лечения благоприятен, вероятность полного восстановления зрения составляет сто процентов.
Лазерное лечение катаракты назначается больным в следующих случаях:
- Людям старшего возраста.
- Молодым людям после получения травм.
- Пациентам с дистрофией глаза.
- При тонкой роговице глаза.
В ходе данного операционного вмешательства разрушается хрусталик глаза и ядро катаракты. Хрусталик в виде эмульсии выводится из организма, на его место устанавливается искусственный имплантат.
Перед началом операции пациента должен осмотреть терапевт, кардиолог и стоматолог. Также ему необходимо сделать флюорографию и ЭКГ. Операция проводится с применением местных анестезирующих и обезболивающих средств. Также используются препараты, позволяющие обездвижить зрачок. Проводит операцию специалист-офтальмолог. При отсутствии противопоказаний ее можно делать больным любого возраста.
Основные этапы проведения операции
Проходит операция в несколько этапов. Перед ее началом в глаз пациента закапывают обезболивающие капли. При помощи специального оптического когерентного томографа специалист изучает структуру глаза. Он подбирает оптимальную тактику воздействия, намечает точки воздействия на глазное дно через роговицу.
С помощью фемтосекундного лазера врач открывает путь к хрусталику. Весь процесс параллельно просматривается на компьютерном устройстве. Используя лазерную систему, ядро хрусталика расслаивают. Сделать это можно при помощи циркулярного либо секторного метода. После этого в капсуле хрусталика с помощью лазера делают отверстие ровной формы. После этого лазер больше не используют, все остальное выполняют при помощи ультразвука.
С помощью ультразвукового устройства и микрохирургической системы рассеченный хрусталик превращают в специальную эмульсию. После этого эмульсию из полости глаза удаляют. Через разрез вводят интраокулярную линзу. Во время введения интраокулярная линза находится в компактном состоянии, а после установки на место она сама принимает нужное положение. Весь процесс удаления катаракты обычно занимает 5-10 минут.
Лечение лазером вторичной катаракты
Эта процедура носит название лазерная дисцизия. В ходе операционного вмешательства специалист на задней стенке капсулы хрусталика делает небольшое отверстие. Также во время данной процедуры выполняется удаление глазной пленки. Это позволяет освободить от помутнения оптическую зону, что позволяет световым лучам свободнее проникать в глаз. В результате этого зрение пациента улучшается.
Отрицательным моментом лечения вторичной катаракты является высокая вероятность повреждения искусственного хрусталика и наличия множества противопоказаний. В число противопоказаний входят воспаления в глазу, возраст моложе восемнадцати лет, сахарный диабет, гипертония, онкологические заболевания глаз.
Период реабилитации после лечения лазером непродолжителен. В течение первых двух дней больной носит на глазах стерильную повязку, не позволяющую УФ лучам попадать на глаза и снижающую вероятность развития осложнений. Также после операции больному закапывают назначаемые специалистом капли. Закапывать их необходимо по определенной схеме. В течение первой недели их закапывают четырежды в стуки, а второй – трижды в сутки. В некоторых случаях офтальмолог назначает использование капель по индивидуальной схеме.
После операции пациент не должен поднимать тяжести, сильно наклонять вниз голову, тереть глаза, прикасаться к ним грязными руками, допускать попадания на рану жидкости.
Если обратиться к специалисту своевременно, удаление первичного либо вторичной катаракты особых затруднений не вызывает. Ускорить процесс заживления и не допустить развития рецидивов и осложнений позволяет соблюдение всех рекомендаций и предписаний врача.
Если во время периода реабилитации у пациента возникают какие-либо неприятные ощущения в месте вмешательства, ему следует сразу же посетить врача, который осмотрит его и скорректирует схему лечения.
В случае несоблюдения рекомендаций врача могут развиться следующие осложнения:
- отслоение сетчатки;
- отек глаза, эндофтальмит;
- вторичная катаракта;
- смещение введенной линзы и пр.
Профилактика катаракты
Профилактика катаракты предусматривает следующие меры:
- ношение на улице при ярком свете солнцезащитных очков;
- периодический прием витаминов C и E;
- ограничение употребления алкоголя, полный отказ от курения;
- избегание приема препаратов, содержащих глюкокортикоидные гормоны;
- поддержание в крови нормального уровня сахара для людей, страдающих сахарным диабетом;
- соблюдение мер безопасности во время работы на вредном производстве и манипуляций с опасными веществами;
- сбалансированные питание, ведение здорового образа жизни.